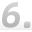北京201名居民因违规已被停用社保卡


对门诊费用异常的参保人员,北京已经建立约谈机制,目前已经约谈1300多人次。对发现存在超常规大量开药、社保卡转借他人获利等违规现象的201名居民,暂时停止社会保障卡使用,改为现金就医。
社区用药目录扩容之后,如何避免违规多拿药的行为?市人力资源和社会保障局昨天表示,将加强医保报销的监管。对于居民倒卖药品的行为,查实后将暂停其社保卡的使用资格。
201名居民已被停用社保卡
据市人社局介绍,对门诊费用异常的参保人员,北京已经建立约谈机制,目前已经约谈1300多人次。对发现存在超常规大量开药、社保卡转借他人获利等违规现象的201名居民,暂时停止社会保障卡使用,改为现金就医。
朝阳区医保中心在数据筛查中发现,参保人常某的社保卡存在跨院超量开药的异常现象。经查证,常某将自己的社保卡给亲属使用,借卡人连续在不同的定点医院开出大量治疗心脑血管及其他慢性病药品,共骗取医疗保险基金10105.81元。监察员依法对常某的违法行为作出了处理,责令其退还骗得的医疗基金费用,并给予常某骗保数量2倍,即20211.62元的行政处罚。
市人社局表示,社区用药目录的调整出台,是本市医保惠民措施的进一步落实,更加方便了老年人在社区就近用药就医。近年来,随着我市逐步进入老龄化社会,伴随着老年疾病多发和人员就医的特点,退休人员医保基金支出明显增加。同时,也出现了社会上的少数人员利用便民措施,违规开药牟利,给基金造成损失,也损害了广大参保人员的利益。
数据显示,目前北京市已经进入老龄社会,仅职工医疗保险的退休人员每年递增超过10万人。由于老年人体弱多病,医疗费用明显高于在职职工,并且在社区就诊的比重较高。由于目录的调整,必然增加医疗费用的支出,科学管理基金尤其重要。
异常数据将每笔必查
为了控制医疗费用不合理支出,市人社部门认真分析基金监控过程中的薄弱环节、积极探索控制医保费用有效途径。首先,依托《北京市医疗保险审核结算系统》,实现了对参保人员个人门诊费用的监控审核。其次,建立起“纵向到底,横向到边”的协调联动机制。纵向上,充分利用区县医保经办力量,形成点、线结合的监控体系。区县经办机构根据信息系统提示的参保人员每日的“就医频次”和“费用累计”,对异常数据做到每笔必查、每天必结、违规必究。对违规人员重点监控、跟踪管理。市中心对个人异常信息按月进行综合监控分析,发掘异常数据及其发展趋势,注重从线和面上加强监控;横向上,联合卫生、药监、物价、公安等相关部门,针对专项问题进行监督检查。
骗保现象多发生在小医院
对医院的监管也是工作重点。目前,已取消违规定点医院4家,解除协议5家,黄牌警告26家,全市通报批评76家。
据朝阳区人力社保局通报称,朝阳对辖区内违反医疗规定的现象立案251件,停止社保卡使用11人,限制报销12人;查处定点医疗机构骗取医疗保险基金支出案件3起;开出罚单8张,共追回医保基金11.16万元,罚款42.87万元。根据跟踪摸底,99%被约谈过的相关责任人,已经能够端正就医行为,重复开药、超量开药、医疗机构骗保的现象也得到一定遏制。
在查处的违反医疗保险规定的251件案件中,涉嫌个人违规的242件,涉嫌定点医疗机构违规的8件,涉嫌定点药店违规的1件。大部分问题均发生在本区一级定点医疗机构和营利性定点医疗机构,二级以上定点医疗机构的医疗骗保行为较少。
据医保监察大队分析,本市医疗违规现象花样不断翻新,手法更趋于隐秘性。定点医疗机构的主要手法有“项目替换”、“挂床住院”、“外包科室”等。参保人员个人违规方面,手法主要是出借社保卡、跨院重复开药等,跨院重复开药又主要包括开药自用、用自己的社保卡为亲戚朋友开药和倒卖医保药品等几种常见形式。
案例
口腔医师“门诊日志”暴露医保违规行为
在朝阳区查处的医保违规案件中,涉案金额最高的是某二级医院口腔科违规案件。2012年年底,医保监察大队接到举报,反映北京某机场医院涉嫌存在违反医疗保险规定的行为。大队接报后立即立案开展调查工作,走访医疗机构、当事医生、提取监控录像,通过筛查该医院口腔科医师李某的“门诊日志”,掌握了大量一手证据后发现:李某将2012年35名患者所做的镶牙、烤瓷冠等医保范围外门诊项目分解、替换成牙周炎、牙髓炎等医保范围内治疗项目,造成基金损失4.7万元。掌握充分证据后,大队责令该医院退回所得违法款项4.7万元,并按照医保基金损失5倍的高限,依法对其作出20余万元的行政处罚。同时,暂停了李某的医保医师资格。朝阳区医疗保险行政部门规定:医保医师资格第一次被停,半年后可以重新申请;第二次被停,两年后可以重新申请;第三次被停,将终身不可申请。
新闻内存
最常见四大骗保招数
记者从市人力社保局获悉,随着社保卡的广泛使用,病人就诊拿药更加方便,于是个别参保人员打起了歪主意,采取超量开药、重复开药的办法,开出大量药品出售牟利。个别定点医疗机构私自留下病人的社保卡虚报诊疗费,用“调包计”将不能报销的项目调换成可报销的项目。通过调查,医保部门发现个别定点医疗机构的4种常用的骗保招数:
1.私留社保卡分批上传虚报诊疗费
个别医院对患者谎称超过1000元以上的费用不能当时结算,需要将患者的社保卡留在医院结算,几天后再来取卡。但是按照本市门诊持卡就医的规定,医院是不能留下患者社保卡的,也不存在1000元以上费用不能实时报销的情况。通过调查发现,医院之所以这么做,是想将患者一次就医发生的费用分批次上传。这样,每次上传都增加了一个就诊人次,既获得大量虚报的诊疗费,又降低了医院的次均费用,以此躲避医保部门的监管。
2.勾结保健品公司代刷卡替换报销药
有医院与某保健品公司勾结,由保健品公司在报纸上登广告,宣称该保健品不仅能报销,而且工作人员还送药上门。一些参保人看到广告后便购买,由保健品公司的工作人员上门取社保卡,然后到该医院代刷,将保健品替换成医保报销范围内的中草药品,最后工作人员再将开出来的保健品送货上门。所报销的药费,由医院与保健品公司分成。
3.健康人虚挂床位骗保费
有医院的住院信息显示,有两名病人分别住院28天和26天,可是核实其单位考勤记录后又发现,两名患者在“住院期间”居然分别有23天和11天都在单位上班。这说明,他们根本没有住院治疗,而医院却私自为其办理住院,还申报了医疗费,骗取大量医保基金。
4.“调包计”替换诊疗项目
最常见的招数就是替换诊疗项目,即将医保报销范围外的项目替换成可报销项目。如某中医药研究所将自费的足疗项目替换为可医保报销的电热针灸、药罐疗法、按摩、中药泡洗、足底反射治疗等项目,原本20多元的治疗项目被提高到六七十元。但就因为可以报销,所以吸引了众多的参保人前去享受这“便宜”的足疗。

保险方案



热门文章




先生
女士
获取验证码
相关文章